4:58 PM Эхокардиография и источники эмболии (часть 2) |
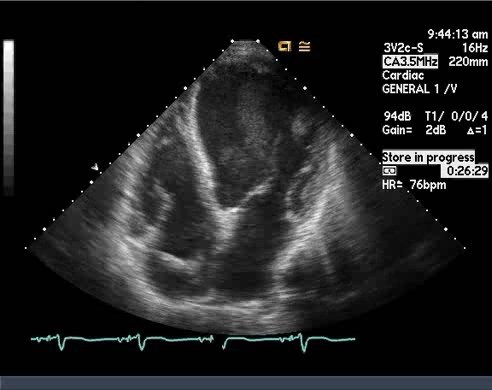
Тромб левого предсердия на эхокардиографииТромб в левом предсердии (ЛП) на эхокардиографии может быть «сидячим» или на ножке, фиксированным или подвижным и обычно выглядит как серое гипоэхогенное внутриполостное образование неправильной формы, которое акустически отличается от эндокарда ЛП. Это обычно связано со спонтанным эхоконтрастирование (СЭК). Фибрилляция предсердий является обычным предрасполагающим фактором для тромба ЛП и, в частности, тромба в ушке левого предсердия (УЛП), хотя 5–10% всех тромбов возникают у пациентов с синусовым ритмом без значительного поражения митрального клапана, часто в условиях тяжелой дисфункции левого желудочка (ЛЖ). Распространенность тромба в левом предсердии на эхокардиографии у пациентов с фибрилляцией предсердий продолжительностью> 48 часов (которые не получали антикоагулянты) составляет от 8 до 15%, причем почти все они возникают в пределах ушка левого предсердия. При всестороннем исследовании чреспищеводная ЭхоКГ в опытных руках обычно можно обнаружить тромб в ЛП с чувствительностью и специфичностью, приближающейся к 95–100%. Пациенты с трепетанием предсердий, несмотря на более организованное сокращение ЛП по сравнению с пациентами с фибрилляцией предсердий, могут иметь признаки дисфункции ушка левого предсердия (более низкие скорости на допплере), с высоким риском образования тромба в ушке ЛП в дальнейшем.
Факторы, связанные с тромбоэмболией левого предсердия при фибрилляции предсердийБыл идентифицирован ряд значимых независимых клинических предикторов инсульта у пациентов с фибрилляцией предсердий (ФП), включая возраст, женский пол, артериальную гипертензию, предшествующее цереброваскулярное нарушение, дисфункцию ЛЖ, сахарный диабет и ишемическую болезнь сердца с или без от митральной регургитацией. Кроме того, был идентифицирован ряд эхокардиографических факторов, которые связаны с тромбообразованием в ЛП и тромбоэмболией.
Еще статьи по теме:
|
Блог
Главная » Эхокардиография » 2021 Март 30 » Эхокардиография и источники эмболии (часть 2)