УЗИ эхинококковых кист печени
Эхинококковые кисты (эхинококкоз) печени на ультразвуковом сканировании
На УЗИ эхинококковые кисты могут быть одиночными или множественными и иметь ряд описанных особенностей, которые во многом зависит от стадии заболевания:
- Вначале они могут появляться простые кисты. Отличительной особенностью является двойной линейный эхоконтур для стенки кисты, мелкий гиперэхогенный детрит (гидатидозный песок) в пределах кисты, который может быть усилен путем перемещения пациента и часто свидетельствует об обызвествлении стенки кисты.
- На УЗИ кисты определяется изменения как внутри, так и снаружи, что может быть связано с падением давления внутри кисты, возникающей реакции от травмы или лечения. Это приводит к ультразвуковому знаку «водяной лилии», который рассматривается как волнообразные серии линейных гиперэхогенных эхосигналов, которые появляются и плавают в относительно анэхогенной жидкости.

УЗИ является наиболее чувствительным методом для обнаружения околоплодных вод паразита, перегородок и гидатидозного песка. Мультивезикулярные кисты представляют собой наличие множественных дочерних кист, иногда разделенных матрицей из гиперэхогенного материала. Внешний вид характерный для знака «спицы колеса» или «сотовую» структуру. Большие объемы материала матрицы может привести к псевдо-сплошному гиперэхогенному образованию.
Обызвествление стенки кисты может быть частичной или полной и плотной, причем последний производит сильную акустическую тень. Частичное обызвествление не всегда означает смерть кисты.
Есть два типа инфекции эхинококка, который вызывает заболевания у человека. На сегодняшний день наиболее распространенным является тот, что на личиночной стадии цестод (ленточных червей) Echinococcus granulosus, в результате которого образуются эхинококковые кисты в печени или других органов.
Традиционно E.granulosus распространена странах с развитым овцеводством. Эндемичными районами являются юг Сибири (Красноярского края), весь Ближний Восток, Южная Америка, Австралия и в некоторые части Средиземного моря. Увеличение путешествий и туризма способствует заболеваемости. Взрослый червь обычно живет в кишечнике собаки или другого хищника (окончательного хозяина) и его яйца выводятся с фекалиями. Потом он попадает в организм промежуточного хозяина, а именно овцы, крупный рогатый скот, козы, а иногда и людей. Яйца вылупляются в кишечнике и освобожденные личинки проникают в слизистую оболочку кишечника, чтобы войти в портальную венозную систему. Большинство попадают в печеночные капилляре, где они либо умирают, либо образуются материнские кисты, которые растут медленно (примерно 2-3 см в год в зависимости от иммунитета хозяина). Однако некоторые, проходят через печень, чтобы достичь легких и других органов. Правая доля печени поражается наиболее часто поражается. Стенка развивающейся эхинококковой кисты состоит из трех слоев: наружного (перицист), который представляет собой воспалительную реакцию хозяина, преимущественно плотной соединительной ткани и часто частично отвердевает. Содержимое кист - это внутренний слой зародышей червя, которое порождает капсулу. Она, в свою очередь, содержит инфекционные формы сколексы, которые могут ускорить течение развития кисты в виде гидатидозного песка. Между ними имеется тонкой слоистый бесклеточной слой мембранной известный как эктоцист, что обеспечивает прохождение питательных веществ в кисту. Жидкость в кисте прозрачная или бледно-желтого цвета, может содержать сколексы, которые являются сильными антигенами, с риском анафилаксии, если киста лопнет. В определенных обстоятельствах, не совсем понятно, дочерние цисты превращаются в материнские кисты, которые являются точной копией киста мать, но у них не хватает перициста.
Ультразвук имеет >90% чувствительность для диагностики эхинококковой кисты, основанный на сонографических характеристиках, которые могут быть подтверждены титрами антител к эхинококковым антигенам. Основным осложнением печеночной эхинококковой кисты является разрыв (50-90%). Содержимое после разрыва кисты изменяется, но окружающая оболочка остается неизменной. Сообщаясь с желчевыводящей системой разрыв может привести к холангиту и гибели паразита за счет притока желчи в кисту. Билиарная обструкция чаще наблюдается при широком разрыве в главном желчном протоке за счет выдавливания дочерней кисты, детрита и гидатидозного песка в центральные желчные протоки. Киста становится более эхогенной с наслоением гиперэхогенного гидатидозного песка или линейного мембранного материала с расширение билиарной системы в 80% случаев. Билиарную дилатацию иногда можно увидеть проксимальнее кисты просто из-за эффекта давления, а не обструкции или вторичного разрыва. Прямой разрыв в брюшную полость или разрывом трансдиафрагмально в плевральную полость может нанести серьезные последствия, с посевом сколексов по всему животу и высоким риском анафилаксии. Печеночно - бронхиальные свищи иногда могут возникнуть при разрыве эхинококка, расположенного поддиафрагмально рядом с легким. В непосредственном разрыве УЗИ может продемонстрировать дефект стенки, а также отслеживать прохождение содержимого кисты.
Инфицирование кисты происходит только после разрыва и может привести к образованию абсцесса, который на УЗИ имеет нечеткие признаки схожие с другими видами абсцесса печени, и, возможно, псевдо-солидный вид на ультразвуковом сканировании печени с или без уровней воздух - жидкость. Традиционно КТ с контрастированием считается методом выбора для оценки инфекции области эхинококковой кисты.
Лечение эхинококковой кисты под УЗИ контролем
Лечение эхинококкового паразита антигельминтными средствами (мебендазол или альбендазол) обладает переменным успехом и должны контролироваться с помощью УЗИ печени. Хороший ответ подтверждается уменьшением размеров кисты, отслойка внутренней части кисты от внешней, иногда с развитием кальцификации, а также изменения в эхотекструры содержимого кисты к появлению более однородному эхогенным псевдо-сплошному поражению. В тоже время есть сомнения в клинической эффективности такой терапии, однако, это означает, что такое лечение, как правило, должно быть зарезервировано для диссеминированного типа заболевания или случае, когда противопоказано хирургическое вмешательство.
Хотя операции по-прежнему рассматривается как окончательное лечение болезни внутрипеченочного эхинококкоза, появляется все больше доказательств, что процедуры чрескожной аспирации/дренажа не только безопасна, но и может быть предложена как весьма эффективное альтернативное лечение. Техника, известная как пара (чрескожная инъекция аспирации и ре-аспирация) и включает в себя введение тонкой иглы (размером 19G) в эхинококковую кисту под контролем УЗИ с последующим стремлением убрать половину объема кисты. Затем вводят гипертонический раствор в кисту, ждут до определенного периода, а затем все содержимое кисты отсасывают. Для больших кист (>6 см) дренажный катетер вводится в конце процедуры и оставляется на месте в течение 24 часов. Другие предлагают впрыскивать спирт в качестве склерозирующего агента с хорошими результатами, хотя должна быть проявлена точность под УЗИ контролем, чтобы не было свищевой связи с желчевыводящими путями. Согласно данным, уровень осложнений для этой процедуры составляет около 8%, и образование абсцесса печени является самым важным.
Озабоченность по поводу тяжелой анафилаксии от утечки содержимого кисты представляется необоснованной, но профилактически мебендазол часто назначают, чтобы уменьшить риск распространения. После успешного лечения УЗИ показывает постепенное уменьшение размера кисты, в итоге может сохраниться малая остаточная киста, эхогенный фокус в паренхиме печени или полное ее разрешения.
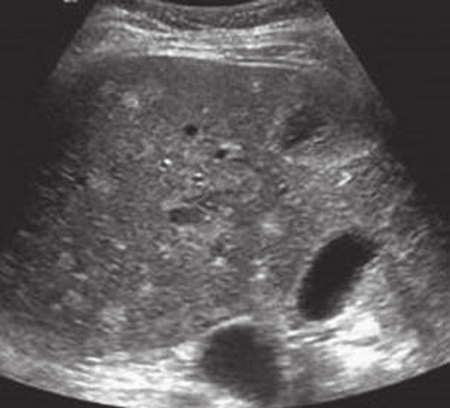
Альвеолярный эхинококкоз печени на УЗИ
Альвеолярный эхинококкоз печени - это редкое заболевание, вызываемое личинками Echinococcus multilocularis, который ведет себя по-разному в отличии от более распространенного гидатиозного эхинококкоза. Первичным хозяином является лиса, с люди заражаются либо через прямой контакт или косвенно, что связано с загрязненной воды в дикой природе. Он является эндемическим в некоторых районах Красноярска.
Печень участвует в 90% случаев. При E. multilocularis производить множественные альвеолярные кисты, каждая из которых содержит зародышевый слой, которые растут за счет экзогенной пролиферации, агрессивно вторгаются в ткани хозяина. Когда мультикичтозные массы расширяются они сильно подвержены центральному некрозу, оставляя объемный жизнеспособные околокистозные везикулы.
На УЗИ характерно нахождение признака, описанного как знак «града», который состоит из нескольких плохо определенными гиперэхогенных узелков из-за многочисленных кист с толстой стенкой и микрокальцификации, и межсептальными участками некроза. Большие зоны центрального некроза выглядят как гнойные нарывы, хотя они, как правило, с толстыми, неровными гиперэхогенными полями. С прогрессированием заболевания, грубую периферическую кальцификацию можно увидеть в окружающих участках некроза. Последний может имитировать кальцинированную кисту печени на УЗИ, и если есть подозрение, то серологические исследования на антитела к эхинококку может помочь сделать различие.
Осложнения от альвеолярного эхинококка возникают от его проникновения в прикорневые зоны билиарного дерева, что приводит к дилатации внутрипеченочных протоков, а вовлечению портальной и печеночных вен в результате чего возникает ишемическая атрофия сегментов печени, которые могут быть выявлены при ультразвуковом исследовании.
Симптомы эхинококкового заражения
Образовавшаяся киста из личинок эхинококка постоянно растет и возникает большая вероятность разрыва кисты. Если стенки кисты по каким-то причинам разрушаются, то происходит разрыв, то личинки распространяются по всему организму, заражая другие органы. Поэтому важно, как можно раньше, диагностировать данную патологию.
Наиболее часто печень обсеменяется эхинококком, так как именно сюда кровь попадает из кишечника. Выделяют некоторые клинические симптомы:
- лихорадочное состояние;
- резкое снижение веса;
- кашель с обильной мокротой, в которой может наблюдаться кровь;
- постоянная боль в месте образования кисты;
- отдышка;
- тошнота, рвота;
- расстройство кишечника, диарея.
В запущенных стадиях заболевания может нарушаться зрение, боли в области верхней части живота, отеки, интоксикация с высокой температурой тела. Для установления диагноза и места локализации эхинококковых кист применяются следующие методы обследований:
- УЗИ брюшной полости;
- серологическое исследование;
- рентген – позволяет обнаружить эхинококковые поражения в легких;
- общий и биохимический анализ крови.
На УЗИ кисты делятся на несколько основных типов в зависимости от стадии развития заболевания:
- 1-й тип – простая киста, имеющая четкий контур и округлую форму;
- 2-й тип – имеет дочерние кисты помимо материнской;
- 3-й тип – связан с гибелью паразитарной кисты и визуализируется как овальное и четко отделившееся от паренхимы печени образование, которое может говорить о смерти дочерних кист;
- 4-й тип – обычно говорит о обызвествлении стенки кисты.
Для лечения эффективен лишь один метод – хирургическое вмешательство. Также для дополнительной терапии могут применяться обезболивающие препараты, витаминные комплексы. Для наиболее полной диагностики наличия эхинококковой кисты в нашем медицинском центре можно пройти УЗИ в Красноярске. Используя современное оборудование, наши специалисты с точностью поставят или опровергнут имеющийся диагноз.
